Sitio inteligente para el embarazoTM
vGroupAmniocentesisLa amniocentesis es un procedimiento mediante el cual se extrae una muestra del líquido amniótico que rodea y amortigua al bebé en el vientre. Este líquido contiene células que han sido desprendidas del feto en crecimiento. La amniocentesis se utiliza, con mucha frecuencia, para detectar anormalidades genéticas, aunque sus resultados también pueden revelar el sexo del bebé, calcular la madurez de los pulmones (si se realiza cerca de la etapa final del embarazo), detectar infecciones en el líquido amniótico o identificar otras complicaciones del embarazo. ¿Qué es?La amniocentesis puede diagnosticar o descartar muchos posibles defectos congénitos. Con más frecuencia, se utiliza para identificar defectos genéticos comunes (como el síndrome de Down) y defectos del tubo neural (como la espina bífida y la hidrocefalia). La amniocentesis generalmente se realiza después de la semana 15 de gestación. Es decir, cuando se han fusionado las membranas coriónica y amniótica. Una prueba similar, la muestra de vellosidades coriónicas (MVC), algunas veces se utiliza para detectar muchas de las mismas anomalías genéticas. Sin embargo, la muestra de vellosidades coriónicas no detecta los defectos del tubo neural. En lugar de células fetales desprendidas, la MVC examina las células de la placenta, las cuales son genéticamente idénticas al feto. Como la MVC puede realizarse en las primeras etapas del embarazo, y sus resultados están disponibles en cuestión de 48 horas, éste puede ser preferible para las mujeres que necesitan respuestas rápidas sobre la salud de su bebé. La MVC conlleva un mayor riesgo de aborto que la amniocentesis y puede aumentar el riesgo de sufrir deformidades en las extremidades. ¿Cuáles son los riesgos?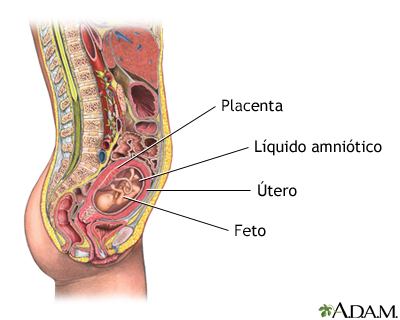 Alrededor de una de cada 400 (0.25%) y una de cada 200 (0.50%) mujeres abortan a consecuencia de una amniocentesis, aunque los estudios recientes sugieren que la tasa de aborto espontáneo puede ser hasta de 1 por cada 1.000 mujeres ( 0.1%). La amniocentesis realizada durante el primer trimestre implica un mayor riesgo de aborto que la que se hace después de la 15ª semana. Menos de una de cada 1.000 (0.1%) mujeres desarrollan una infección uterina después de la amniocentesis. ¿Cómo puedo prepararme?La amniocentesis se utiliza estrictamente para diagnosticar problemas durante el embarazo; no para tratarlos. Por consiguiente, antes de que se realice la prueba, piense cómo podría utilizar la información que obtendrá. Algunos defectos congénitos son incompatibles con la vida, otros se pueden corregir con facilidad y otros no se ubican en ninguna de estas categorías. ¿Interrumpiría su embarazo si su bebé tuviera un defecto grave? ¿Conocerá los resultados (que pueden tardar hasta dos semanas) a tiempo como para pensar en interrumpirlo? Sopese los beneficios y los riesgos. Por ejemplo, si usted no interrumpiría su embarazo bajo ninguna circunstancia, la prueba puede causarle más preocupación de lo que merece. Por otro lado, saber que su bebé tiene un problema puede permitirle prepararse mejor para su nacimiento. Un estudio de madres que continuaron con el embarazo después de enterarse de que sus bebés tenían síndrome de Down mostró que eran mucho más capaces de hacerle frente a esto que otras mujeres que descubrieron durante el nacimiento que sus bebés estaban afectados. Si decide proceder con la amniocentesis, su equipo médico le dará instrucciones detalladas sobre cómo prepararse para el procedimiento. ¿Qué sucederá?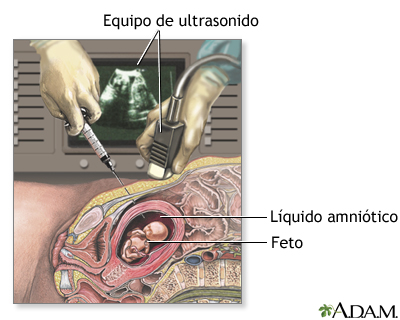 Primero, se realiza una ecografía para señalar la posición exacta del feto y la placenta. Esto le permite al médico determinar el lugar más seguro para introducir la aguja. Guiado por una ecografía, el médico introduce cuidadosamente y a través de su abdomen, una aguja hueca en el saco amniótico y extrae cerca de cuatro cucharadas de líquido amniótico. Su bebé repondrá rápidamente cualquier líquido que pierda. Una vez terminado el procedimiento, se realiza una ecografía rápida para constatar que los latidos del bebé sean normales. 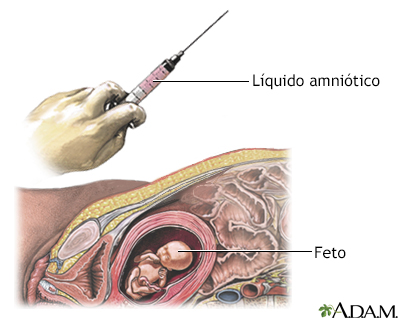 Si se utiliza anestesia local, usted puede sentir un pinchazo por unos cuantos segundos. También puede sentir un ligero dolor o calambre cuando el médico inserte la aguja y presione la parte baja de su abdomen para extraer el líquido. Algunas mujeres expresan no sentir ningún dolor o malestar, pero la mayoría de los médicos recomiendan descansar por varias horas después del procedimiento. Después de ser extraídas, las células fetales se cultivan en un laboratorio y posteriormente se analizan. Su médico obtendrá los resultados completos dentro de 2 semanas. En casi el 95% de los casos, no se detectan anormalidades. Los técnicos de laboratorio también medirán el nivel de alfafetoproteína en el líquido amniótico. Si es alto, el bebé podría tener un defecto del tubo neural. Si es bajo, el síndrome de Down podría ser el culpable. Como la alfafetoproteína no necesita cultivarse en el laboratorio, estos resultados estarán listos inmediatamente, aunque se debe confirmar un problema potencial por medio de análisis genéticos posteriores. ¿Quiénes deben someterse a una amniocentesis?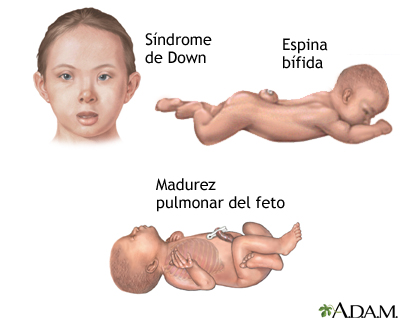 La amniocentesis normalmente sólo se recomienda a mujeres que tienen un mayor riesgo de llevar en su vientre un niño con defectos congénitos. Esto incluye a mujeres que:
Si los defectos congénitos son un mal de familia, busque asesoría genética antes de realizarse una amniocentesis y, si es posible, antes de quedar embarazada. A usted y a su cónyuge se les pueden hacer ciertos exámenes de sangre para determinar sus probabilidades de tener un bebé con defectos congénitos. Preguntas frecuentesP: ¿Los resultados normales de una amniocentesis significan que tendré un bebé saludable? R: Una amniocentesis normal muestra que el mapa genético de su bebé es normal. Pero incluso con un patrón normal de cromosomas, su bebé puede tener otras clases de defectos congénitos. Alrededor de 3 de cada 100 bebés tendrá alguna clase de defecto congénito. P: ¿Los médicos pueden tratar cualquier defecto diagnosticado por medio de una amniocentesis? R: Los científicos han estado trabajando en posibles curas y tratamientos para diversas afecciones fetales. Muchas se pueden tratar después del nacimiento y algunas pueden ser corregidas mientras el bebé está todavía en el vientre, aunque este tipo de cirugía está todavía en etapa experimental. Saber de antemano sobre una afección permite a los padres y a los médicos prepararse para las necesidades especiales del niño, incluso si esta afección no puede tratarse. Descubrir que su feto tiene un problema genético como el síndrome de Down le da la opción de racticar un aborto. P: Tengo un familiar con síndrome de Down. ¿Debo someterme a una amniocentesis? R: El síndrome de Down ocurre cuando las células de un óvulo fecundado se dividen de manera anormal, creando un cromosoma 21 extra. La edad de la madre –no la historia familiar– parece ser el factor de riesgo más importante. Por ejemplo, una madre de 20 años tiene una probabilidad de 1/2000 de tener un bebé con síndrome de Down. Para una mujer de 45 años, las probabilidades aumentan a 1/40. En casos muy raros, el síndrome de Down es heredado cuando el padre o la madre son portadores de un esperma u óvulo, respectivamente, con un cromosoma 21 defectuoso. Si cree que tiene un mayor riesgo, hable con su médico o asesor en genética sobre las ventajas y desventajas de las pruebas genéticas. P: ¿Hay alternativas para la amniocentesis? R: Hay muchas pruebas de detección que pueden ayudar a evaluar su riesgo de tener un bebé con un problema cromosómico. Estos exámenes se ofrecen a mujeres de todas las edades en forma rutinaria. Dichas pruebas abarcan ecografía en el primer semestre para medir el grosor del cuello del bebé (translucencia nucal), junto con los niveles maternos de proteína A asociada con el embarazo (PAP-A, por sus siglas en inglés) en el suero, pruebas séricas maternas (incluyendo la prueba cuádruple que mide cuatro sustancias químicas en la sangre de la madre) y una ecografía de la anatomía en el segundo trimestre. Estas pruebas no son invasivas, no conllevan ningún riesgo de aborto u otros problemas y pueden identificar perfectamente del 65 al 90% de los problemas cromosómicos. Sin embargo, ninguno de estos exámenes puede confirmar que su bebé tenga un problema. Para confirmar el diagnóstico, los médicos necesitan tomar muestras de células de su bebé por amniocentesis o una muestra de vellosidades coriónicas (MVC). | ||
Actualizado : 12/9/2012 Versión en inglés revisada por : Irina Burd, MD, PhD, Maternal Fetal Medicine, Johns Hopkins University, Baltimore, MD. Review provided by VeriMed Healthcare Network. La información aquí contenida no debe utilizarse durante ninguna emergencia médica, ni para el diagnóstico o tratamiento de alguna condición médica. Debe consultarse a un médico con licencia para el diagnóstico y tratamiento de todas y cada una de las condiciones médicas. Los enlaces a otros sitios se proporcionan sólo con fines de información, no significa que se les apruebe. No se otorga garantía de ninguna clase, ya sea expresa o implícita, en cuanto a la precisión, confiabilidad, actualidad o exactitud de ninguna de las traducciones hechas por un proveedor de servicios externo de la información aquí contenida en otro idioma. © 1997- A.D.A.M., unidad de negocios de Ebix, Inc. La reproducción o distribución parcial o total de la información aquí contenida está terminantemente prohibida. | ||
Se recomienda utilizar los navegadores IE9 o superior, Firefox o Google Chrome para visualizar mejor los contenidos de A.D.A.M. |