Síndrome de insensibilidad a los andrógenos
http://shows.acast.com/nuestra-salud
El síndrome de insensibilidad a los andrógenos (SIA) se presenta cuando que una persona que tiene un cromosoma X y un cromosoma Y (que típicamente se observan en los hombres) es resistente a las hormonas que producen la apariencia masculina (llamadas andrógenos). Como resultado, la persona tiene algunos de los rasgos físicos de una mujer, pero los caracteres genéticos de un hombre.
El síndrome de insensibilidad a los andrógenos es una de las afecciones que se describen como diferencias en el desarrollo sexual (DDS).
Causas
En los primeros 2 o 3 meses de embarazo, todos los bebés tienen los mismos genitales. A medida que un bebé crece dentro del útero, los genitales masculinos o femeninos se desarrollan dependiendo de los cromosomas sexuales que el bebé tiene de los padres (XY para hombre, XX para mujer). También depende de los niveles de andrógenos. En un bebé con cromosomas XY, se producen altos niveles de andrógenos en los testículos. Este bebé desarrollará genitales masculinos. En un bebé con cromosomas XX no hay testículos y los niveles de andrógenos son muy bajos. Este bebé desarrollará genitales femeninos.
Cromosomas
Los cromosomas son estructuras que se encuentran en el centro (núcleo) de las células que transportan fragmentos largos de ADN. El ADN es el materia...

El SIA es causado por anomalías genéticas en el cromosoma X. Estas anomalías hacen que el cuerpo sea incapaz de responder a las hormonas que producen una apariencia masculina.
El síndrome se divide en tres categorías principales:
- SIA completo (SICA)
- SIA parcial (SIAP)
SIAP
El síndrome de insensibilidad androgénica parcial (SIAP) es cuando una persona que tiene un cromosoma X y un cromosoma Y (que típicamente se observan...
 ImagenLea el artículo ahora Marcar el artículo como favorito
ImagenLea el artículo ahora Marcar el artículo como favorito - SIA leve (SIAL)
En el SICA:
- El cuerpo no responde en absoluto a los andrógenos.
- No se desarrolla el pene ni otros órganos corporales masculinos.
- Al nacer, el niño luce como una niña.
En el SIAP:
- El cuerpo solo responde parcialmente a los andrógenos.
- Los bebés con SIAP pueden tener rasgos masculinos, femeninos o ambos.
El SIAL:
- En esta forma leve, el cuerpo solo responde parcialmente a los andrógenos.
- Los bebés con SIAL tendrán rasgos masculinos.
El síndrome se transmite genéticamente (herencia recesiva ligada al cromosoma X). Las personas con dos cromosomas X no se ven afectadas si solo una copia del cromosoma X porta la variante genética. Los varones que heredan el gen de sus madres padecerán la enfermedad. Existe un 50% de posibilidades de que un hijo varón de una madre con el rasgo genético se vea afectado. Cada hija de una madre con el rasgo genético tiene un 50% de posibilidades de portar el rasgo genético. Los antecedentes familiares son importantes para determinar los factores de riesgo de SIA.
Herencia recesiva ligada al cromosoma X
Las enfermedades ligadas al sexo se transmiten de padres a hijos a través de uno de los cromosomas X o Y. Estos son cromosomas sexuales. La herencia...

Síntomas
Una persona con SICA parece ser una mujer, pero no tiene útero, trompas de Falopio ni ovarios. Estas tienen muy poco vello púbico y axilar. En la pubertad, se desarrollan características sexuales femeninas (como las mamas). Sin embargo, la persona no menstrúa ni se vuelve fértil.
Las personas con SIAP pueden presentar características físicas tanto femeninas como masculinas (genitales ambiguos). Estas características varían de persona a persona.
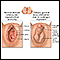
Genitales ambiguos
Los genitales ambiguos son una afección poco frecuente en la que un niño nace con genitales externos que no parecen claramente masculinos o femeninos...
Estas pueden incluir:
- Hernia inguinal
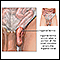
Hernia
Una hernia es un saco formado por el revestimiento de la cavidad abdominal (peritoneo). El saco pasa a través de un agujero o área débil en la capa ...
 ImagenLea el artículo ahora Marcar el artículo como favorito
ImagenLea el artículo ahora Marcar el artículo como favorito - Desarrollo de los senos masculinos en el momento de la pubertad (ginecomastia)
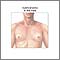
Ginecomastia
Cuando se desarrolla tejido mamario anormal en los hombres, esto se denomina ginecomastia. Es importante averiguar si el crecimiento excesivo es tej...
 ImagenLea el artículo ahora Marcar el artículo como favorito
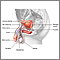
ImagenLea el artículo ahora Marcar el artículo como favorito - Testículos en el abdomen u otras partes no habituales del cuerpo (testículos no descendidos)
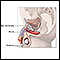
Testículos no descendidos
Los testículos no descendidos ocurren cuando uno o ambos testículos no logran bajar al escroto antes de nacer.
 ImagenLea el artículo ahora Marcar el artículo como favorito
ImagenLea el artículo ahora Marcar el artículo como favorito - Un pene muy pequeño (micropene)
- La abertura de la uretra está en la parte inferior del pene, no en la punta (hipospadias)
Hipospadias
Es una anomalía de nacimiento (congénita), en la cual la abertura de la uretra está ubicada en la cara inferior del pene. La uretra es el conducto q...
Lea el artículo ahora Marcar el artículo como favorito - Escroto dividido en dos (escroto bífido)
- Una vagina, pero sin cuello uterino ni útero
- Una vagina corta
- Un clítoris muy grande
- Cierre parcial de los labios
- Disfunción sexual
Disfunción sexual
Un problema de erección se produce cuando un hombre no puede lograr o mantener una erección que sea lo suficientemente firme para una relación sexual...
 ImagenLea el artículo ahora Marcar el artículo como favorito
ImagenLea el artículo ahora Marcar el artículo como favorito - Esterilidad
Una persona con SIAL tiene genitales masculinos y puede tener:
- Desarrollo mamario
- Poco vello corporal
- Un pene pequeño
Pruebas y exámenes
El SICA muy pocas veces se descubre durante la niñez. Algunas veces, se siente una masa en el abdomen o la ingle que resulta ser un testículo cuando se explora quirúrgicamente. La mayoría de las personas con esta afección no se diagnostican hasta que no presentan menstruación.
El SIAP a menudo se descubre durante la niñez, debido a que la persona puede tener rasgos físicos tanto femeninos como masculinos.
Los exámenes empleados para diagnosticar esta afección pueden incluir:
- Pruebas de sangre para verificar los niveles de testosterona, hormona luteinizante (HL) y hormona foliculoestimulante (FSH, por sus siglas en inglés)
Testosterona
Un examen de testosterona mide la cantidad de la hormona masculina testosterona en la sangre. Tanto los hombres como las mujeres producen esta hormo...
Lea el artículo ahora Marcar el artículo como favoritoHormona luteinizante (HL)
Es un análisis que mide la cantidad de hormona luteinizante (HL) en la sangre. HL es una hormona secretada por la hipófisis, que se localiza en el l...
Lea el artículo ahora Marcar el artículo como favoritoHormona foliculoestimulante (FSH
Es un examen que mide el nivel de la hormona foliculoestimulante (FSH, por sus siglas en inglés) en la sangre. La FSH es una hormona secretada por l...
Lea el artículo ahora Marcar el artículo como favorito - Pruebas genéticas (cariotipado) para determinar la composición genética de la persona
Cariotipado
Es una prueba para examinar cromosomas en una muestra de células. Este examen puede ayudar a identificar problemas genéticos como la causa de un tra...
 ImagenLea el artículo ahora Marcar el artículo como favorito
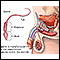
ImagenLea el artículo ahora Marcar el artículo como favorito - Recuento de esperma
Recuento de esperma
Es un examen para medir la cantidad y calidad del semen y de los espermatozoides de un hombre. El semen es el líquido espeso y blanco liberado duran...
 ImagenLea el artículo ahora Marcar el artículo como favorito
ImagenLea el artículo ahora Marcar el artículo como favorito - Biopsia testicular
Biopsia testicular
Es una cirugía para extraer un pedazo de tejido de los testículos. Este tejido se examina bajo un microscopio.
 ImagenLea el artículo ahora Marcar el artículo como favorito
ImagenLea el artículo ahora Marcar el artículo como favorito - Ultrasonido de la pelvis para comprobar si hay órganos reproductores femeninos presentes
Ultrasonido de la pelvis
Una ecografía pélvica (transabdominal) es un examen imagenológico. Se utiliza para examinar los órganos de la pelvis.
Lea el artículo ahora Marcar el artículo como favorito
Se pueden hacer otros exámenes de sangre para ayudar a diferenciar entre el SIA y la deficiencia de andrógenos.
Tratamiento
En niños con SIAP los testículos que están en un lugar inapropiado no se pueden extirpar hasta que el niño termine de crecer y pase por la pubertad. En este momento, se pueden extirpar debido a que pueden desarrollar cáncer, como cualquier testículo que no haya descendido.
La estrogenoterapia puede prescribirse después de la pubertad. Las mujeres con SICA tienen una vagina más corta. Pueden optar por utilizar dilatación vaginal para alargarla.
A los bebés con SIAP se les puede asignar un género dependiendo del grado de ambigüedad genital. Sin embargo, la asignación de género es una cuestión compleja y se debe considerar cuidadosamente su necesidad y el momento en que se realiza. El SIAP puede ser angustioso para los padres y las familias. Si bien la cirugía temprana puede hacer que los padres se sientan más cómodos, es posible que el niño no esté contento con la decisión a medida que crece. Muchos expertos en salud y defensores de la intersexualidad sugieren esperar hasta que el niño tenga la edad suficiente para participar en la decisión, a menos que se necesite cirugía por la salud del bebé.
Los posibles tratamientos para SIAP incluyen:
- Se puede realizar una cirugía para reducir los senos, reparar los testículos no descendidos o remodelar el pene para brindar una apariencia más masculina. También pueden recibir andrógenos para ayudar a que el vello facial crezca y se haga más grave la voz.
- Se puede realizar una cirugía para extirpar los testículos y remodelar los genitales para brindar una apariencia más femenina. Luego, durante la pubertad, se administra la hormona femenina estrógeno.
El tratamiento y la asignación de género puede ser un asunto muy complejo y debe estar dirigido a cada persona en forma individualizada. Las directrices de tratamiento aún están evolucionando.
Es vital que los niños con SIA y sus padres reciban atención y apoyo de un equipo de atención médica que incluya diferentes especialistas con experiencia en medicina de género. Esto debería incluir profesionales de la salud mental para ayudar a brindar apoyo tanto a los niños como a sus padres.
Grupos de apoyo
Puede encontrar más información y apoyo para personas con SIA y sus familias en:
- Interact Defensores de los Jóvenes Intersex - interactadvocates.org
- Centro de información sobre enfermedades genéticas y raras: rarediseases.info.nih.gov/diseases/5803/androgen-insensitivity-syndrome/living
Expectativas (pronóstico)
Los andrógenos son más importantes durante el desarrollo temprano en el útero. Las personas con SIA pueden tener una vida normal y estar totalmente sanas, pero pueden tener dificultades para concebir un hijo.
Posibles complicaciones
Las complicaciones incluyen:
- Esterilidad
- Problemas psicológicos y sociales complejos
- Cáncer testicular
Cuándo contactar a un profesional médico
Comuníquese con su proveedor de atención médica si usted o su hijo tienen signos o síntomas de este síndrome. Se recomiendan pruebas genéticas y asesoramiento si se sospecha SIA.
Revisado por
Anna C. Edens Hurst, MD, MS, Associate Professor in Medical Genetics, The University of Alabama at Birmingham, Birmingham, AL. Review provided by VeriMed Healthcare Network. Also reviewed by David C. Dugdale, MD, Medical Director, Brenda Conaway, Editorial Director, and the A.D.A.M. Editorial team. Editorial update 03/12/2024.
Chan Y-M, Hannema SE, Achermann JC, Hughes IA. Disorders of sex development. In: Melmed S, Auchus, RJ, Goldfine AB, Koenig RJ, Rosen CJ, eds. Williams Textbook of Endocrinology. 14th ed. Philadelphia, PA: Elsevier; 2020:chap 24.
Délot EC, Vilain E. Differences of sex development. In: Strauss JF, Barbieri R, Dokras A, Williams CJ, Williams Z, eds. Yen & Jaffe's Reproductive Endocrinology. 9th ed. Elsevier; 2024:chap 17.
Donohoue PA. Disorders of sex development. In: Kliegman RM, St. Geme JW, Blum NJ, Shah SS, Tasker RC, Wilson KM, eds. Nelson Textbook of Pediatrics. 21st ed. Philadelphia, PA: Elsevier; 2020:chap 606.
Genetic and Rare Diseases Information Center website. Androgen insensitivity syndrome. rarediseases.info.nih.gov/diseases/5803/androgen-insensitivity-syndrome. Updated February 2024. Accessed March 20, 2024.
Matsumoto AM, Anawalt BD. Testicular disorders. In: Melmed S, Auchus RJ, Goldfine AB, Koenig RJ, Rosen CJ, eds. Williams Textbook of Endocrinology. 14th ed. Philadelphia, PA: Elsevier; 2020:chap 19.
Shnorhavorian M, Fechner PY. Differences in sex development. In: Gleason CA, Sawyer T, eds. Avery's Diseases of the Newborn. 11th ed. Philadelphia, PA: Elsevier; 2024:chap 85.
Yu RN, Diamond DA. Disorders of sexual development: etiology, evaluation, and medical management. In: Partin AW, Dmochowski RR, Kavoussi LR, Peters CA, eds. Campbell-Walsh-Wein Urology. 12th ed. Philadelphia, PA: Elsevier; 2021:chap 48.






 Todos los derechos son reservados.
Todos los derechos son reservados.
